Gruźlica prosówkowa
Gruźlica prosówkowa, gruźlica rozsiana (ang. miliary tuberculosis, łac. tuberculosis miliaria) – potencjalnie śmiertelna postać gruźlicy[1][2]. Stanowi ona 1–2% przypadków zachorowania na gruźlicę[3]. Choroba najczęściej występuje u dzieci poniżej 5 lat i ludzi starszych, chorych na cukrzycę, mocznicę, niewydolność serca, nowotwory, osób niedożywionych, alkoholików, palących i zażywających leki immunosupresyjne (opisano przypadki śmierci u leczonych z powodu reumatoidalnego zapalenia stawów, a także częstość występowania jest wyższa u pacjentów z toczniem ze względu na leczenie kortykosteroidami[4])[1][5][6][7][8][9].
| Tuberculosis miliaria | |
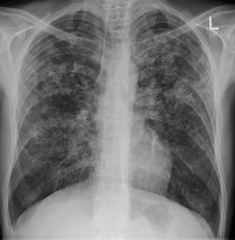 Obraz RTG klatki piersiowej osoby z gruźlicą prosówkową, widoczne charakterystyczne zmiany w płucach. | |
| Klasyfikacje | |
| ICD-10 |
A19 |
|---|---|
Pochodzenie nazwy edytuj
Nazwa choroby została nadana przez Johna Jacoba Mangreta w roku 1700 ze względu na bardzo liczne zmiany w płucach, które wyglądają jak ziarna prosa[1][10][11][12] i występują u 88% pacjentów z gruźlicą prosówkową[13]. Mają one rozmiar około 2 mm i powinny występować w przynajmniej dwóch nieprzyległych narządach[13].
Etiopatogeneza edytuj
Choroba jest wynikiem rozsiewu prątków gruźlicy (Mycobacterium tuberculosis) drogą krwi. Może być ona pierwotną manifestacją tego zakażenia lub wystąpić lata po zarażeniu[6][7]. Dużą rolę w patogenezie bierze również udział nieprawidłowa reakcja limfocytów T (w szczególności na skutek supresji ich działania przez limfocyty Treg)[1][14].
Objawy i przebieg edytuj
Każda z postaci gruźlicy prosówkowej charakteryzuje się ciężkim stanem ogólnym[15]. Różnorodność objawów bierze się z tego, że ta postać choroby może zaatakować wiele tkanek i narządów[1]. Jej objawy (w malejącej częstotliwości występowania) to[1][6][7][15][16]:
- złe samopoczucie (w 90% przypadków)
- niedokrwistość (powodująca blady wygląd skóry, pewna analiza serii przypadków wykazała częstość 86%[13])
- brak apetytu (ok. 85%)
- gorączka (zazwyczaj wysoka, ze szczytami o poranku, występuje w 80% przypadków)
- chudnięcie, które może prowadzić do wyniszczenia (80%)
- kaszel, czasami krwisty (60%, częstszy u dorosłych)
- nocne poty (ok. 50%, częstsze u dorosłych, powszechną manifestacją jest obraz "cienia" odbitego z potu na pościeli, w której spał pacjent)
- uogólnione powiększenie węzłów chłonnych (40%, częściej u dzieci)
- powiększenie wątroby i śledziony (kolejno 40% i 15%, częstsze u dzieci)
- duszność (ok. 35%)
- zapalenie opon mózgowych (10-30%) lub poprzeczne zapalenie rdzenia kręgowego
- dreszcze (ok. 20%, częstsze u dorosłych)
- wysięk opłucnowy (18%)
- sztywność karku (18%)
- bóle brzucha i w klatce piersiowej (10%)
- ból głowy (10%)
- wodobrzusze (ok. 10%)
- gruzełki naczyniówki[17] (6%)
- zmiany stanu świadomości (5%)
- nudności (4%)
- biegunka (2%)
- zajęcie skóry (zapalenie tkanki łącznej i ropnie podskórne, 2%)
- zapalenie trzustki (mniej niż 5% przypadków).
W gruźlicy prosówkowej występują także nieprawidłowości w badaniach dodatkowych, takie jak[2][3][18]:
- zwiększenie lub zmniejszenie liczby białych krwinek ogólnie i limfocytów
- monocytoza, nadpłytkowość
- podwyższone OB i stężenie CRP
- podwyższenie stężenia aminotransferaz
- hiponatremia, hipofosfatemia i hipoalbuminemia
- hiperkalcemia oraz hiperbilirubinemia.
Powikłania edytuj
Możliwe powikłania gruźlicy prosówkowej są liczne. Obejmują one[1][7][18]:
- zespół ostrej niewydolności oddechowej
- rozsiane wykrzepianie wewnątrznaczyniowe
- zapalenie wątroby
- kłębuszkowe zapalenie nerek
- ostrą niewydolność nerek
- odmę opłucnową
- perforację jelita cienkiego
- chorobę Potta
- zapalenie mięśnia sercowego lub wsierdzia
- nagłą śmierć sercową
- tętniaka aorty
- nadczynność tarczycy
- gruźliczą chorobę Addisona
- wstrząs
- niewydolność wielonarządową
- opisano także przypadki związanego z gruźlicą zespołu hemofagocytowego[19].
Leczenie edytuj
Leczenie gruźlicy prosówkowej jest podobne do stosowanego w innych postaciach gruźlicy i obejmuje stosowanie leków takich jak ryfampicyna, etambutol, pirazynamid i izoniazyd[16]. Zalecany czas leczenia dorosłych powinien wynosić 6 miesięcy, a dzieci 9[20]. Oprócz terapii lekami przeciwgruźliczymi dobry skutek może dać podawanie kortykosteroidów, szczególnie w przypadku wystąpienia niewydolności oddechowej, aczkolwiek nie zostały przeprowadzone badanie potwierdzające ich wpływ na przebieg choroby[20][21].
Rokowanie edytuj
Nieleczona gruźlica prosówkowa jest zawsze śmiertelna, śmiertelność u leczonych jest różna w zależności od źródeł i waha się w granicach 2-30%[2][3][6]. Badanie kohortowe przeprowadzone na terenie Wielkiej Brytanii[3] wykazało, że wśród 52 pacjentów 29% miało zajęty przez chorobę ośrodkowy układ nerwowy, a 15% wymagało intensywnego leczenia i wentylacji mechanicznej.
Klasyfikacja ICD10 edytuj
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: A19 | Gruźlica prosówkowa |
| ICD-10: A19.0 | Gruźlica prosówkowa ostra o pojedynczej określonej lokalizacji |
| ICD-10: A19.1 | Gruźlica prosówkowa ostra o wielomiejscowej lokalizacji |
| ICD-10: A19.2 | Gruźlica prosówkowa ostra, nie określona |
| ICD-10: A19.3 | Inne postacie gruźlicy prosówkowej |
| ICD-10: A19.4 | Gruźlica prosówkowa, nie określona |
Zobacz też edytuj
Przypisy edytuj
- ↑ a b c d e f g Surendra K. Sharma, Alladi Mohan, Abhishek Sharma, Challenges in the diagnosis & treatment of miliary tuberculosis, „The Indian Journal of Medical Research”, 135 (5), maj 2012, s. 703–730 [dostęp 2017-06-29].
- ↑ a b c Surendra Kumar Sharma i inni, Miliary tuberculosis: new insights into an old disease, „The Lancet. Infectious Diseases”, 5 (7), 2005, s. 415–430 [dostęp 2017-06-29].
- ↑ a b c d Jonathan Underwood i inni, Complications of miliary tuberculosis: low mortality and predictive biomarkers from a UK cohort, „BMC Infectious Diseases”, 17, 2017, DOI: 10.1186/s12879-017-2397-6, ISSN 1471-2334, PMID: 28427368, PMCID: PMC5399311 [dostęp 2017-07-08].
- ↑ Masooma Hashmat i inni, Case report of a lupus patient with a severe flare and miliary tuberculosis: need for proper guidelines for management, „Oxford Medical Case Reports”, 2017 (7), 2017, DOI: 10.1093/omcr/omx030, ISSN 2053-8855, PMID: 28690859, PMCID: PMC5496010 [dostęp 2017-07-30].
- ↑ Miliary TB [online], www.cdc.gov [dostęp 2017-07-09] (ang.).
- ↑ a b c d Gruźlica prosówkowa w bazie eMedicine
- ↑ a b c d Disseminated tuberculosis: MedlinePlus Medical Encyclopedia [online], medlineplus.gov [dostęp 2017-06-29] (ang.).
- ↑ Raquel Goncalves i inni, Miliary tuberculosis with cerebral, liver, prostate and retroesophageal involvement, „IDCases”, 9, 2017, s. 25–27, DOI: 10.1016/j.idcr.2017.03.011, ISSN 2214-2509, PMID: 28560175, PMCID: PMC5443919 [dostęp 2017-07-30].
- ↑ Shion Miyoshi i inni, Fatal Unusual Miliary Tuberculosis in which a Patient Developed Acute Respiratory Distress Syndrome Induced by Infliximab: An Autopsy Case Report, „Internal Medicine”, 56 (9), 2017, s. 1079–1083, DOI: 10.2169/internalmedicine.56.7944, ISSN 0918-2918, PMID: 28458316, PMCID: PMC5478571 [dostęp 2017-07-30].
- ↑ Kyohei Kaburaki i inni, Miliary Tuberculosis that Developed after Intravesical Bacillus Calmette-Guerin Therapy, „Internal Medicine”, 56 (12), 2017, s. 1563–1567, DOI: 10.2169/internalmedicine.56.8055, ISSN 0918-2918, PMID: 28626185, PMCID: PMC5505915 [dostęp 2017-07-30].
- ↑ Surendra K. Sharma, Alladi Mohan, Miliary Tuberculosis, „Microbiology Spectrum”, 5 (2), 2017, DOI: 10.1128/microbiolspec.TNMI7-0013-2016, ISSN 2165-0497, PMID: 28281441 [dostęp 2017-07-30].
- ↑ John Jacob Manget, Sepulcretum size anatomia practica. Vol. 1, wyd. Observatio XLVII (3 vols), Cramer and Perrachon, 1700.
- ↑ a b c Ali Mert i inni, Miliary tuberculosis, „Medicine”, 96 (5), 2017, DOI: 10.1097/MD.0000000000005875, ISSN 0025-7974, PMID: 28151863, PMCID: PMC5293426 [dostęp 2017-07-30].
- ↑ Prabhat K. Sharma i inni, FoxP3+ regulatory T cells suppress effector T-cell function at pathologic site in miliary tuberculosis, „American Journal of Respiratory and Critical Care Medicine”, 179 (11), 2009, s. 1061–1070, DOI: 10.1164/rccm.200804-529OC, ISSN 1535-4970, PMID: 19246720 [dostęp 2017-07-08].
- ↑ a b Witold S. Gumułka., Wojciech Rewerski, Encyklopedia zdrowia, wyd. 6, t. I, Wydawnictwo Naukowe PWN, 1998, s. 944, ISBN 83-01-11680-3.
- ↑ a b Xiang-Dong Mu, Guang-Fa Wang, Miliary Tuberculosis, „The New England Journal of Medicine”, 363 (11), 9 września 2010, s. 1059–1059 [dostęp 2017-06-29].
- ↑ Salil Mehta, Patterns of ocular inflammation in patients with miliary tuberculosis, „F1000Research”, 6, 2017, s. 412, DOI: 10.12688/f1000research.11035.1, ISSN 2046-1402, PMID: 28503298, PMCID: PMC5405790 [dostęp 2017-07-29].
- ↑ a b G. Maartens, P.A. Willcox, S.R. Benatar, Miliary tuberculosis: rapid diagnosis, hematologic abnormalities, and outcome in 109 treated adults, „The American Journal of Medicine”, 89 (3), 1990, s. 291–296, ISSN 0002-9343, PMID: 2393033 [dostęp 2017-07-30].
- ↑ Mina Asaji i inni, Miliary Tuberculosis in a Young Woman with Hemophagocytic Syndrome: A Case Report and Literature Review, „Internal Medicine”, 56 (12), 2017, s. 1591–1596, DOI: 10.2169/internalmedicine.56.8025, ISSN 0918-2918, PMID: 28626190, PMCID: PMC5505920 [dostęp 2017-07-30].
- ↑ a b American Thoracic Society, CDC, Infectious Diseases Society of America, Treatment of Tuberculosis [online], www.cdc.gov, czerwiec 2003 [dostęp 2017-07-13].
- ↑ J.R. Cisneros, K.M. Murray, Corticosteroids in tuberculosis, „The Annals of Pharmacotherapy”, 30 (11), 1996, s. 1298–1303, DOI: 10.1177/106002809603001115, ISSN 1060-0280, PMID: 8913413 [dostęp 2017-07-13].