Ciąża ektopowa
 |
Ten artykuł od 2010-02 zawiera treści, przy których brakuje odnośników do źródeł. |
Ciąża ektopowa, ciąża pozamaciczna (łac. graviditas extrauterina) – ciąża, w której zapłodnione jajo płodowe ulega implantacji poza błoną śluzową jamy macicy[1]. Zwykle jest zlokalizowana w obrębie jajowodu (97% przypadków[2]), rzadziej w obrębie jajnika, otrzewnej lub szyjki macicy[3]. Ze względu na lokalizacje wyróżnia się: ciążę jajowodową, jajnikową, brzuszną i inne. Ciąża pozamaciczna często kończy się poronieniem, ale może też być przyczyną pęknięcia jajowodu i niekiedy śmiertelnego krwotoku do jamy otrzewnej. Ciąża pozamaciczna stanowi przyczynę 10–15% zgonów kobiet w ciąży[1].
| graviditas extrauterina | |
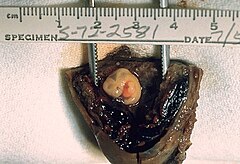 Ciąża jajowodowa | |
| Klasyfikacje | |
| ICD-10 |
O00 |
|---|---|
| DiseasesDB | |
| MedlinePlus | |
| MeSH | |


Epidemiologia edytuj
Ciąża pozamaciczna stanowi około 2% wszystkich ciąż. Odsetek ten jest różny w zależności od rozpowszechnienia czynników ryzyka i statusu socjoekonomicznego w poszczególnych regionach świata. W krajach wysokorozwiniętych obserwuje się wzrost zapadalności[3][1].
Rozpoznanie edytuj
Podejrzewać ciążę pozamaciczną należy zawsze w przypadku wystąpienia następujących objawów:
- zatrzymanie miesiączki
- pojawiające się krwawienie z dróg rodnych (po kilku tygodniach, zwykle w drugim miesiącu od zatrzymania miesiączki)
- ból brzucha.
W początkowym okresie przebieg jest bezobjawowy, następnie pojawiają się jednostronne bóle brzucha i plamienia, wreszcie nasilające się bóle powodują pojawianie się objawów ogólnych (bladość, poty, tachykardia), czyli symptomów rozwijającego się wstrząsu.
Diagnostyka różnicowa edytuj
W diagnostyce różnicowej ciąży pozamacicznej należy uwzględnić[2]:
- ciążę wewnątrzmaciczną
- zapalenie wyrostka robaczkowego
- poronienie samoistne
- pęknięcie torbieli jajnika
- skręcenie przydatków macicy
- endometriozę
Czynniki ryzyka edytuj
Do czynników ryzyka ciąży pozamacicznej zalicza się:
- przebyte zapalenie narządów miednicy mniejszej[4], zwłaszcza zakażenie chlamydiami
- operacje jajowodów w wywiadzie
- techniki wspomaganego rozrodu
- wcześniejsze wystąpienie ciąż pozamacicznych.
Lokalizacja edytuj
- ciąża jajowodowa (zarodek rozwija się w jajowodzie) – najczęstsza
- w części bańkowej jajowodu (80%)
- w cieśni jajowodu (12%)
- w strzępkach jajowodu (5%)
- ciąża brzuszna (w obrębie jamy brzusznej; 1,4%)
- ciąża jajnikowa (w obrębie jajnika; 0,2%)[2]
Częstość lokalizacji ciąży pozamacicznej ulega modyfikacji w przypadku rozpatrywania grupy kobiet, u których uprzednio wystąpiła już ciąża jajowodowa, wtedy wzrasta jej ponowne ryzyko. U kobiet poddanych leczeniu metodami wspomaganego rozrodu rozpoznaje się częściej ciążę zlokalizowaną w jajniku – 3,2% wszystkich ciąż pozamacicznych[2].
Przebieg edytuj
Z uwagi na to, że 97% ciąż pozamacicznych rozwija się w jajowodzie[2] (najczęściej dochodzi do tej sytuacji w wypadku zaburzenia jego drożności), możliwe są dwie sytuacje:
- uwolnienie się jaja do jamy otrzewnowej, tak zwane poronienie trąbkowe (łac. abortus tubarius)
- pęknięcie jajowodu (łac. ruptura tubae uterinae), które przebiega z objawami wstrząsu.
Leczenie edytuj
Stosuje się trzy strategie postępowania:
- postępowanie wyczekujące
- leczenie farmakologiczne (metotreksat)
- leczenie operacyjne (laparotomię lub laparoskopię).
Klasyfikacja ICD10 edytuj
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: O00 | Ciąża pozamaciczna |
| ICD-10: O00.0 | Ciąża brzuszna |
| ICD-10: O00.1 | Ciąża jajowodowa |
| ICD-10: O00.2 | Ciąża jajnikowa |
| ICD-10: O00.8 | Inna ciąża pozamaciczna |
| ICD-10: O00.9 | Ciąża ektopowa nieokreślona |
Przypisy edytuj
- ↑ a b c B.P. Goksedef, S. Kef, A. Akca, R.N. Bayik i inni. Risk factors for rupture in tubal ectopic pregnancy: definition of the clinical findings. „Eur J Obstet Gynecol Reprod Biol”. 154 (1), s. 96–99, styczeń 2011. DOI: 10.1016/j.ejogrb.2010.08.016. PMID: 20888681.
- ↑ a b c d e Grzegorz Bręborowicz (red.). Położnictwo i ginekologia. Wydawnictwo Lekarskie PZWL, s. 89 i nast. ISBN 83-200-3082-X.
- ↑ a b Grzegorz Jakiel, Dorota Robak-Chołubek, Joanna Tkaczuk-Włach. Ciąża ektopowa. „Przegląd menopauzalny”. 1, 2006.
- ↑ J.I. Tay, J. Moore, J.J. Walker. Ectopic pregnancy. „West J Med”. 173 (2), s. 131–134, sierpień 2000. PMID: 10924442.