Kandydoza
Kandydoza, drożdżyca, kandydiaza, kandydioza, dawniej bielnica lub moniliaza (łac. candidiasis, candidosis) – grzybicza, oportunistyczna infekcja skóry, błon śluzowych, paznokci lub rzadziej infekcja uogólniona. Choroba ta najczęściej jest wywoływana przez grzyby chorobotwórcze z rodzaju Candida (zwłaszcza bielnika białego), zwane potocznie drożdżakami. Rozpoznaje się ją głównie poprzez badania mikroskopowe i hodowlane.
| candidosis | |
| |
| Klasyfikacje | |
| ICD-10 | |
|---|---|

Epidemiologia edytuj
Gatunki z rodzaju Candida występują na całym świecie[1]. C. albicans występuje u 40–80% zdrowych ludzi jako składnik flory przewodu pokarmowego[1].
Do czynników sprzyjających występowaniu drożdżycy zalicza się:
- niedobory witaminowe (przede wszystkim niedobory witamin z grupy B)
- maceracja naskórka związana z nadmiernym poceniem
- mikrourazy skóry
- zaburzenia hormonalne
- otyłość, cukrzyca, ciąża
- upośledzona odporność wywołana przez stosowanie antybiotyków (wyniszczających florę bakteryjną organizmu) lub leków obniżających odporność (np. leki immunosupresyjne, steroidy, leki stosowane w chemioterapii nowotworów)
- alkoholizm (zwiększa ryzyko drożdżycy pokarmowej)
- zabiegi inwazyjne, na przykład wszczepienie sztucznej zastawki serca lub długotrwałe cewnikowanie[1].
Postacie edytuj
- Zapalenie jamy ustnej wywołane przez Candida
- Pleśniawki jamy ustnej
- Kandydoza płucna
- Zapalenie płuc wywołane przez Candida
- Kandydoza skóry i paznokci
- Wywołane przez Candida: zapalenie paznokci, zapalenie wałów paznokciowych. Nie obejmuje pieluszkowego zapalenia skóry
- Kandydoza sromu i pochwy
- Zapalenie sromu i pochwy wywołane przez Candida, zapalenie sromu i pochwy wywołane przez Moniliaceae, pleśniawki pochwowe
- Kandydoza umiejscowiona w innych częściach okolicy moczowo-płciowych
- Kandydozowe zapalenie: żołędzi prącia, cewki moczowej
- Zapalenie opon mózgowych wywołane przez Candida
- Zapalenie wsierdzia wywołane przez Candida
- Posocznica wywołana przez Candida
- Sepsa grzybicza wywołana przez Candida
- Kandydoza o innym umiejscowieniu
- Wywołane przez Candida: zapalenie czerwieni wargowej, zapalenie jelit
- Kandydoza nieokreślona
- Pleśniawki BNO
- Choroba wywołana przez HIV, której skutkiem jest kandydoza (B20.4)
- Wyprzenie (L30.4)
- Kandydoza u noworodków (P37.5)[2]
- Kandydoza żołądka (grzybicze zapalenie błony śluzowej żołądka)
- Kandydoza dwunastnicy (grzybicze zapalenie błony śluzowej dwunastnicy)[3]
Drożdżyca paznokci i wałów paznokciowych edytuj
W okresie wczesnym uwidacznia się jako obrzęk, silnie zaczerwienione i bolesne zgrubienie wału paznokciowego, natomiast przy ucisku spod wału sączy się ropna wydzielina. W czasie choroby skóra w tych okolicach staje się cienka, napięta oraz zmieniona zapalnie. W zmianach długotrwałych płytki stają się żółtawo-brunatne, tracą połysk, ulegają przerostowi i rozwarstwieniu.
Wyprzenie drożdżakowe edytuj
Podobne jest do wyprzenia bakteryjnego. Najczęściej rozwija się w trzeciej i czwartej przestrzeni międzypalcowej rąk (czyli między III a IV oraz IV a V palcem), rzadziej w przestrzeniach międzypalcowych stóp oraz fałdy skórne; okolice podsutkowe (u otyłych kobiet), pachwinowe i międzypośladkowe (u noworodków). Rozwojowi choroby sprzyja praca wymagająca częstego moczenia dłoni np. kucharka, sprzątaczka. Widoczne objawy to ogniska rumieniowo-wysiękowe i złuszczające, ograniczone do miejsc przylegania fałdów, wykazuje znaczną macerację naskórka i popękanie w głębi fałdów.
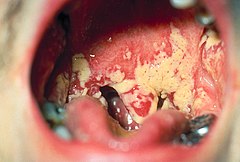
Drożdżyca błon śluzowych edytuj
Umiejscawia się najczęściej w pochwie, sromie, przewodzie pokarmowym, jamie ustnej (np. jako zajady lub zapalenie języka). W przypadku zajęcia narządów płciowych kobiet, charakterystyczne objawy choroby to: obrzęk, zaczerwienienie błon śluzowych i ropne upławy. Przy pożyciu płciowym mężczyzna zostaje zakażony, możliwe jest także zakażenie kobiety przez mężczyznę. Objawy drożdżycy mężczyzn to: podrażnienie i stan zapalny żołędzi i wewnętrznej powierzchni napletka ze świądem i pieczeniem. Drożdżyca wrodzona noworodków zwykle objawia się zmianami skórnymi i błon śluzowych lecz może przebiegać w postaci sepsy[4][5]. U dzieci występuje często pod postacią pleśniawki. Kandydoza pochwy i przewodu pokarmowego jest najczęściej skutkiem ubocznym długotrwałej antybiotykoterapii lub osłabienia układu odpornościowego spowodowanego chorobą, na przykład białaczką lub AIDS.
Leczenie edytuj
Leczenie opiera się przede wszystkim na stosowaniu barwników (zieleń brylantowa, jodyna, eozyna) oraz na przyjmowaniu przez chorego dużych dawek witamin z grupy B. W wypadku gdy ze zmian chorobowych sączy się ropna wydzielina stosuje się okłady. Pomocne w leczeniu drożdżyc są także antybiotyki lub inne leki np. natamycyna, nystatyna. W przypadku rozległych zakażeń, na które nie skutkuje miejscowe leczenie, stosuje się też ogólnie flukonazol, worykonazol i czasem ketokonazol, przy czym dwa pierwsze działają lepiej i mają mniej działań niepożądanych[6]. W drożdżycach błony śluzowej jamy ustnej dobre efekty lecznicze daje boraks z gliceryną. Leki występują w postaci miejscowych tamponów, maści i kremów. Leczenie drożdżycy, zwłaszcza skóry i paznokci, jest zwykle długotrwałe, wymaga dużej staranności, skrupulatnego przestrzegania higieny osobistej. W drożdżycy stóp wskazane jest używanie luźnego obuwia.
Candida należy do drobnoustrojów oportunistycznych.
Lekooporność edytuj
Do podstawowych czynników lekooporności Candida należą[7]:
- w stosunku do wszystkich antymikotyków: wytwarzanie biofilmu
- w stosunku do polienów: obniżanie ilości ergosterolu w ścianie komórkowej
- w stosunku do azoli: mutacji punktowych w genie kodującym demetylazę lanosterolu (ERG11), nadmierną ekspresję ERG11, zmniejszone pobieranie azoli ze środowiska, wyrzut azoli z komórki grzyba za pomocą pomp białkowych, mutacje w genie ERG3 (kodującego dysmutazę) umożliwiające tolerancję zmetylowanych steroli, tworzenie biofilmu, pobieranie cholesterolu gospodarza w warunkach niedoboru lub braku ergosterolu
- w stosunku do echinokandyn: głównie mutacje w genach odpowiedzialnych za wytwarzanie syntazy 1,3-β-glucanu (gen FKS).
Eliminacja lekooporności Candida obejmuje[8]:
- stosowanie enzymów rozpuszczających składniki biofilmu, a zwłaszcza fibrynu (np. enzymy serapeptaza, lumbrokinaza, nattokinaza), polisacharydów (np. enzymy glucoamylaza, cellulaza, chitosanasa, hemicellulaza), składników jąder komórkowych (np. enzymy proetaza,peptydaza); wysoką skuteczność w niszczeniu biofilmu wykazuje także N-acetylocysteina[9].
- stosowanie kuracji skojarzonej, zakładającej łączenie dwóch lub trzech leków o odmiennych mechanizmach działania (standardowo stosuje się połączenie amfoterycyna - B i flucytozyna).
Medycyna alternatywna edytuj
Istnieje pseudonaukowy kult twierdzący, że kontakt z Candida powoduje wszelkiego rodzaju powszechne choroby[10]. Część producentów „lekarstw” musiała płacić kary za wprowadzanie konsumentów w błąd[11], zaś American Academy of Allergy and Immunology twierdzi, że nie istnieje „zespół nadwrażliwości na Candida”[12].
Klasyfikacja ICD10 edytuj
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: B37 | Kandydoza |
| ICD-10: B37.0 | Zapalenie jamy ustnej wywołane przez Candida |
| ICD-10: B37.1 | Kandydoza płucna |
| ICD-10: B37.2 | Kandydoza skóry i paznokci |
| ICD-10: B37.3 | Kandydoza sromu i pochwy |
| ICD-10: B37.4 | Kandydoza umiejscowiona w innych częściach okolicy moczowo-płciowej |
| ICD-10: B37.5 | Zapalenie opon mózgowo-rdzeniowych wywołane przez Candida |
| ICD-10: B37.6 | Zapalenie wsierdzia wywołane przez Candida |
| ICD-10: B37.7 | Posocznica wywołana przez Candida |
| ICD-10: B37.8 | Kandydoza o innym umiejscowieniu |
| ICD-10: B37.9 | Kandydoza nieokreślona |
Przypisy edytuj
- ↑ a b c Mikrobiologia i choroby zakaźne. Wrocław: "Urban & Partner", 2000, s. 387. ISBN 83-85842-59-4.
- ↑ Międzynarodowa Statystyczna Klasyfikacja Chorób i Problemów Zdrowotnych, ICD-10 Wydanie 2008. csioz.gov.pl. [zarchiwizowane z tego adresu (2019-10-13)]., Centrum Systemów Informacyjnych Ochrony Zdrowia
- ↑ Dąbrowski A.: Zapalenie błony śluzowej żołądka spowodowane zakażeniem Helicobacter pylori w ujęciu światowego konsensusu z Kioto. Medycyna Praktyczna, 2016; 1: 63-67
- ↑ Skoczylas MM, Walat A, Kordek A, Loniewska B, Rudnicki J, Maleszka R, Torbé A. Congenital candidiasis as a subject of research in medicine and human ecology, Annals of Parasitology 2014;60(3):179-89.
- ↑ Skoczylas M, Kordek A, Łoniewska B, Maleszka R, Torbé A, Rudnicki J. Drożdżyca pochwy jako przyczyna sepsy grzybiczej o niepomyślnym przebiegu u noworodka ze skrajnie małą urodzeniową masą ciała, Postępy Neonatologii 2011;17(2):50-53.
- ↑ Mutschler, Farmakologia i Toksykologia, Stuttgart 2001, wydanie I polskie, strona 848
- ↑ Małgorzata Bondaryk, Wiesław Kurzątkowski, Monika Staniszewska, Antifungal agents commonly used in the superficial and mucosal candidiasis treatment: mode of action and resistance development, „Postępy Dermatologii i Alergologii”, 30 (5), 2013, s. 293–301, DOI: 10.5114/pdia.2013.38358, PMID: 24353489, PMCID: PMC3858657.
- ↑ Alfonso Javier Carrillo-Muñoz i inni, Combination antifungal therapy: A strategy for the management of invasive fungal infections, „Revista Española de Quimioterapia”, 27 (3), 2014, s. 141-158.
- ↑ S Dinicola i inni, N-acetylcysteine as powerful molecule to destroy bacterial biofilms. A systematic review, „European Review for Medical and Pharmacological Sciences”, 18 (19), 2014, s. 2942-8, PMID: 25339490.
- ↑ F.C. Odds, Candida infections: an overview, „Critical Reviews in Microbiology”, 15 (1), 1987, s. 1–5, DOI: 10.3109/10408418709104444, ISSN 1040-841X, PMID: 3319417 [dostęp 2019-10-13].
- ↑ "Candidiasis Hypersensitivity" [online], www.ncahf.org [dostęp 2019-10-13].
- ↑ Candidiasis hypersensitivity syndrome. Executive Committee of the American Academy of Allergy and Immunology, „The Journal of Allergy and Clinical Immunology”, 78 (2), 1986, s. 271–273, DOI: 10.1016/s0091-6749(86)80073-2, ISSN 0091-6749, PMID: 3734279 [dostęp 2019-10-13].
Bibliografia edytuj
- Witold Gumułka, Wojciech Rewerski: Encyklopedia zdrowia. T. II. 1992.