Choroba zwyrodnieniowa stawów
Choroba zwyrodnieniowa stawów, osteoartroza (łac. arthrosis deformans, osteoarthrosis, osteoarthritis) – choroba będąca wynikiem zdarzeń biologicznych lub mechanicznych, które zaburzają powiązane z sobą procesy degradacji i syntezy chrząstki stawowej, zarówno w chondrocytach, macierzy pozakomórkowej, jak i w warstwie podchrzęstnej kości. Towarzyszy jej powstanie wyrośli kostnych (osteofitów), proces zapalny w obrębie błony maziowej oraz tkanek okołostawowych. Choroba klinicznie objawia się bólem stawów i ograniczeniem ich funkcji ruchowej, natomiast radiologicznie można stwierdzić szerokie spektrum objawów.
| arthrosis deformans, osteoarthrosis, osteoarthritis | |
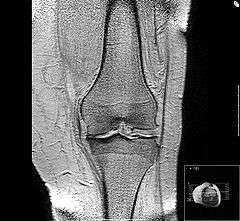 Spektroskopia magnetycznego rezonansu jądrowego stawu kolanowego wykazuje zmiany zwyrodnieniowe tego stawu |


a. erozję chrząstki
b. zmiany nadżerkowe chrząstki
c. procesy naprawcze chrząstki
d. osteofit kości łokciowej

Choroba została opisana dopiero na początku XX wieku. Pierwszy opis choroby podał w 1907 roku Archibald Garrod. Podana powyżej definicja choroby pochodzi z 1988[1]. Szacuje się, że w Polsce na chorobę zwyrodnieniową stawów cierpi około 2 milionów osób[2], choć niektóre dane mówią o 17% społeczeństwa[3]; jest też najczęstszą przyczyną orzekania o inwalidztwie[4]. Choroba zwyrodnieniowa stawów należy do grupy 10 chorób powodujących najcięższe kalectwo na świecie[5]. Uważa się, że choroba dotyczy 25–30% osób w wieku 45–64 lat, 60% starszych niż 65 lat i więcej niż 80% osób w wieku powyżej 75 lat[6]. Objawy spowodowane przez te zmiany występują u około 18% kobiet i 10% mężczyzn[5]. Spośród tych chorych u około 80% dochodzi do znacznego ograniczenia ruchomości stawów, a u 25% do kalectwa[5]. Choroba została podzielona na[7]:
- pierwotną, o nieznanej przyczynie (idiopatyczną)
- wtórną, wywołaną miejscowymi uszkodzeniami struktury, nieprawidłowościami budowy stawu lub chorobami ogólnoustrojowymi.
Klasyfikacje edytuj
Klasyfikacja idiopatycznej choroby zwyrodnieniowej stawów według American College of Rheumatology (ACR) (oparta na lokalizacji zmian) edytuj
- miejscowa
- ręce
- guzki Heberdena i Boucharda
- postać nadżerkowa stawów międzypaliczkowych
- stawu nadgarstkowo-śródręcznego I
- stopy
- paluch koślawy
- paluch sztywny
- palce młoteczkowate
- stawu skokowo-łódkowo-piętowego
- staw biodrowy
- niewspółśrodkowa
- koncentryczna
- rozsiana – biodro starcze
- staw kolanowy
- przyśrodkowa
- boczna
- rzepkowo-udowa
- kręgosłup
- stawy międzykręgowe
- przestrzeni międzykręgowej (krążka międzykręgowego)
- spondyloza (osteofity)
- więzadłowa (hiperostoza – choroba Forestiera)
- inne pojedyncze miejsca
- staw ramienny
- staw barkowo-obojczykowy
- staw skokowo-goleniowy
- staw krzyżowo-biodrowy
- staw skroniowo-żuchwowy
- ręce
- Uogólniona (dotycząca jednoczesnego występowania w co najmniej 3 stawach z powyższych lokalizacji)
Klasyfikacja wtórnej choroby zwyrodnieniowej stawów według ACR (czynniki etiologiczne) edytuj
- urazy
- ostre
- przewlekłe (praca zawodowa, sport)
- wrodzone i rozwojowe
- choroby miejscowe
- choroba Perthesa
- wrodzone zwichnięcie stawu biodrowego
- ześlizg nasady kostnej
- czynniki mechaniczne
- różna długość kończyn dolnych
- koślawość lub szpotawość
- zespół nadmiernej ruchomości stawów
- choroby miejscowe
- metaboliczne
- endokrynologiczne
- choroby z odkładania soli wapnia
- choroba odkładania kryształów pirofosforanów wapnia
- artropatia apatytowa
- inne choroby kości i stawów
- miejscowe
- złamania kości
- martwice aseptyczne
- zakażenia
- dna moczanowa
- rozsiane
- reumatoidalne zapalenie stawów i inne zapalenia
- choroba Perthesa
- osteopetroza
- osteochondritis
- miejscowe
- neuropatie
- choroby endemiczne
- różne
Etiologia edytuj
W przeszłości chorobę zwyrodnieniową postrzegano jedynie jako wynik naturalnego procesu starzenia się organizmu, w tym samego stawu oraz mechanicznego ścierania się powierzchni stawowych. Jednakże choroba zwyrodnieniowa może występować u osób młodych, natomiast niektóre osoby starsze nie wykazują żadnych objawów choroby zwyrodnieniowej stawów. O początku choroby decydują:
- nadmierne przeciążenie stawu
- obniżenie jakości elementów tworzących staw.
Do idiopatycznej postaci choroby zwyrodnieniowej stawów mogą predysponować następujące czynniki:
- wiek
- nadwaga i otyłość[8]
- czynniki genetyczne
- powtarzane przeciążenia
- płeć żeńska
- niedobór estrogenów (estrogeny hamują u zwierząt doświadczalnych degradację chrząstki)
- osłabienie siły mięśni okołostawowych (co naraża staw na mikrourazy)
- wzmożona gęstość kości (zwiększa ryzyko zmian wytwórczych)
- niedobór odżywiania
- zaburzenia proprioceptorów
W postaciach wtórnych, za czynniki sprawcze uważa się wszystkie stany, które ujęte są w klasyfikacji postaci wtórnej.
Postać pierwotna często występuje w rodzinach, w związku z czym jej etiologię wiąże się z prawdopodobnym wpływem czynników genetycznych. Najnowszy przegląd systematyczny dotyczący tego problemu, obejmujący piśmiennictwo (w języku angielskim) do końca 2006 roku wykazał, że wykryto 94 znamienne asocjacje choroby zwyrodnieniowej stawów z 83 różnymi genami[9]. Stwierdzono też, że podeszły wiek nie przesądza o pojawieniu się zmian zwyrodnieniowych w stawach. Badania przeprowadzone wśród osób, które przekroczyły 90. rok życia, wykazały, że u 10% spośród tej populacji nie stwierdzono żadnych zmian w stawach w obrazie rentgenowskim[10]. Fakt ten przemawia za istnieniem nieznanego dotychczas „czynnika ochronnego”, który mógłby przeciwdziałać chorobie.
Proces zwyrodnieniowy rozpoczyna się, gdy katabolizm macierzy pozakomórkowej zaczyna przeważać nad zdolnościami anabolitycznymi chrząstki[11].
Obecnie udowodniono, że mutacja genu COL2A1, prowadząca do zaburzeń syntezy kolagenu, kojarzy się z częstszym występowaniem choroby zwyrodnieniowej o wielostawowej lokalizacji. Istnieją także dowody, że do rozwoju choroby zwyrodnieniowej stawów może doprowadzać miażdżyca naczyń krwionośnych warstwy podchrzęstnej kości[12].
Badania wykazują, że choroba zwyrodnieniowa stawów ma podłoże zapalne. Charakterystyczne cechy procesu zapalnego, czyli zaczerwienienie, ocieplenie i obrzęk, występują jedynie w okresach zaostrzeń choroby. Natomiast cecha zapalenia określana jako upośledzenie funkcji jest stałą cechą choroby zwyrodnieniowej. Badania immunohistochemiczne i molekularne wykazują aktywację oraz nasiloną produkcję mediatorów stanu zapalnego w miejscu występowania zwyrodnienia układu ruchu. Aktywowane komórki układu ruchu uwalniają czynniki chemotaktyczne powodujące migrację leukocytów do miejsca zapalenia. Ich nagromadzenie powoduje powstanie lokalnego stanu zapalnego. Ponadto w błonie maziowej stwierdzono nasiloną postać nacieków komórkowych z limfocytów pomocniczych T CD4+ oraz makrofagów. W chrząstce stawowej wykazano wzmożoną produkcję czynników prozapalnych: interleukin 1 (IL-1), 6 (IL-6) i 8 (IL-8)[13] oraz czynników nasilających chemotaksję (np. RANTES). Stwierdzono także nasiloną apoptozę chondrocytów. Wydaje się, że znaczny udział w rozwoju procesów zapalnych mają także metaloproteinazy macierzy pozakomórkowej[14][15].
Specyficzna budowa chrząstki, która nie posiada naczyń krwionośnych, uniemożliwia powstanie klasycznych ogólnoustrojowych objawów zapalenia, jak wymieniane już: zaczerwienienie, obrzęk i ocieplenie; gdyż nie dochodzi do wzmożonej reakcji naczyniowej w odpowiedzi na nagromadzenie czynników zapalnych. Z tego też powodu, w badaniach ogólnych nie stwierdza się wzmożonych wskaźników stanu zapalnego[16].
Obraz kliniczny edytuj
Choroba zwyrodnieniowa stawów, w związku z opisanymi powyżej odmiennościami unaczynienia chrząstki, nie powoduje objawów ogólnoustrojowych. Choroba może przyjmować postać uogólnioną, wielostawową, ale objawy są wtedy jedynie sumą dolegliwości związanych z uszkodzeniem pojedynczych stawów.
Cechą wspólną i charakterystyczną dla choroby zwyrodnieniowej stawów jest ból. Początkowo występuje jedynie w ruchu, w przypadkach zaawansowanych pojawiają się także bóle spoczynkowe i zwłaszcza nocne. Cechą charakterystyczną bólu w chorobie zwyrodnieniowej jest największe nasilenie dolegliwości podczas pierwszych ruchów, bezpośrednio po okresie odpoczynku. Są to tak zwane bóle startowe, które ulegają zmniejszeniu po kontynuacji ruchu (rozruszaniu). Ból doprowadza do upośledzenia funkcji stawu, która przejawia się bólowym ograniczeniem ruchomości stawu. Sumą bólu i upośledzenia ruchowego stawu jest zawsze ograniczenie sprawności ruchowej chorej osoby. Z tego powodu za szczególnie istotne uważane są postaci choroby zwyrodnieniowej stawów zlokalizowane w obrębie kręgosłupa, stawów biodrowych i kolanowych, gdyż doprowadzają do spadku zdolności lokomocyjnych człowieka i zaburzają jego społeczne funkcjonowanie. W zaawansowanych przypadkach może dochodzić także do widocznej zmiany kształtu (obrysu) stawu.
Ból może być wywołany przez zmiany w wielu strukturach – w okostnej, podchrzęstnej warstwie kości, błonie maziowej, więzadłach, przyczepach ścięgnistych i mięśniach. Wykazano, że objawy bólowe mogą być związane z wnikaniem włókien nerwowych towarzyszących naczyniom krwionośnym powstającym na drodze neowaskularyzacji, przechodzących z podchrzęstnej warstwy kości do zwapniałej chrząstki. Struktury te znajdują się w specjalnie wytworzonych „kanałach”, które powstają także w obrębie osteofitów. Zaobserwowano, że zachodzi korelacja między ilością osteofitów widocznych na zdjęciach rentgenowskich i nasileniem bólu w stawie. Włókna czuciowe mogą zawierać neuropetydy (substancję P, peptyd zależny od genu kalcytoniny), a włókna pochodzące z układu współczulnego peptyd ochronny neuropetydu Y. Zahamowanie tworzenia czynników wzrostu nerwów lub angiogenezy mogłoby stać się metodą zapobiegania unerwieniu wapniejącej chrząstki i osteofitów.
Rozpoznanie edytuj
Rozpoznanie choroby opiera się na stwierdzeniu charakterystycznych skarg oraz potwierdzeniu rozpoznania badaniami obrazowymi. Najczęściej wystarczającym jest badanie radiologiczne stawu. Jest ono podstawą do stwierdzenia typowych zmian zwyrodnieniowych, jak zwężenie szpary stawowej, sklerotyzacji i torbieli w podchrzęstnej warstwie kości oraz osteofitów. Chorobę można też rozpoznać na podstawie innych metod obrazowania stawu, takich jak rezonans magnetyczny czy tomografia komputerowa stawu. Wraz z metodą Dopplera pozwalają one na wczesne wykrycie odczynu zapalnego i obrzęku w warstwie podchrzęsnej kości. Możliwe jest rozpoznanie na podstawie artroskopii. Do oceny zaawansowania zmian radiologicznych stosowana jest skala Kellgrena-Lawrence’a. Ostatnie badania wykazują, że białko YKL-40 może być użytecznym markerem choroby zwyrodnieniowej stawu biodrowego[17] i stawu kolanowego[18]. Na modelu zwierzęcym wykazano również, że izoenzym TG2 transglutaminazy jest dobrym markerem zaawansowania ch.z.s.[19]
Biopsja błony maziowej u chorych umożliwia stwierdzenie proliferacji warstwy wyściółkowej i obecności nacieków złożonych z limfocytów. Do zmian zapalnych przyczynia się bowiem proces autoimmunizacji – potencjalne antygeny pochodzą z uszkodzonej chrząstki. Stąd w błonie maziowej obserwuje się obecność złogów immunoglobulin i dopełniacza[20]. Również badania laboratoryjne mogą być przydatne w diagnostyce osteoartozy, a także w związanym z nią rokowaniem. Płyn stawowy wykazuje często nieznaczne cechy zapalenia (niewielki spadek lepkości, zwiększenie stężenia białka, zwiększenie liczby komórek i odsetka granulocytów obojętnochłonnych), może zawierać kryształy dwuwodnego pirofosforanu wapnia i hydroksyapatytu, a także fragmenty zniszczonej chrząstki. Za markery „prognostyczne” uważa się zwiększone stężenie białka C reaktywnego, oligopeptydu macierzy chrząstki, siarczanu keratanu, kwasu hialuronowego, glikoproteiny YKL 40, fragmentów kolagenu typu II i N propeptydu kolagenu typu III w surowicy.
Leczenie edytuj
Leczenie niefarmakologiczne edytuj
Leczenie choroby zwyrodnieniowej jest procesem wieloetapowym i wielospecjalistycznym. Podstawową zasadą jest modyfikacja czynników wyzwalających, czy w późniejszym okresie, nasilających proces zwyrodnieniowy. Obowiązuje więc konieczność rozpoznania ewentualnych wad postawy i odpowiedniej ich korekcji oraz leczenie współistniejącej otyłości. Porada powinna również dotyczyć zaleceń codziennej aktywności ze wspomaganiem odciążania stawów poprzez stosowanie urządzeń ortopedycznych, takich jak laska, kule, stabilizatory stawu. Obowiązuje przy tym zasada, że laska powinna być używana po stronie przeciwnej do najbardziej bolesnego stawu. Terapia powinna także zawierać zalecenia codziennego odpoczynku dla odciążenia stawów. Istnieje cały arsenał metod fizykoterapeutycznych, które mają szczególne znaczenie w okresach zaostrzeń choroby. Zdaniem specjalistów postępowanie niefarmakologiczne powinno być wieloczynnikowe i powinno zawierać wsparcie psychologiczne, gdyż choroby zwyrodnieniowej stawów nie można wyleczyć. Powinno ono obejmować[21] rehabilitację domową, wsparcie poprzez kontakt telefoniczny, pomoc w zrozumieniu choroby, redukcję nadwagi, kinezyterapię, ćwiczenia poprawiające ruchomość stawu, ćwiczenia wzmacniające siłę mięśniową, używanie sprzętów pomocniczych, poradnictwo radzenia sobie w życiu codziennym, leczenie uzdrowiskowe.
Leczenie farmakologiczne edytuj
W celu złagodzenia dolegliwości bólowych najczęściej stosuje się niesteroidowe leki przeciwzapalne, choć w USA podstawą są preparaty zawierające paracetamol, gdyż cechują się lepszym profilem bezpieczeństwa, zwłaszcza w odniesieniu do ryzyka uszkodzenia przewodu pokarmowego. Badania jednak wykazują, że efekt przeciwbólowy ich działania jest słabszy[22]. Obecne polskie standardy również zawierają zalecenia stosowania paracetamolu. Istotną częścią tych zaleceń jest konieczność stosowania paracetamolu w odpowiednio wysokiej dawce. Taką dawką jest stosowanie 1,0 g (zwykle 2 standardowe tabletki) do 4 razy na dobę. Niesteroidowe leki przeciwzapalne powinny być włączone do leczenia po wykorzystaniu niefarmakologicznych metod leczenia. Wybór preparatu powinien być podyktowany profilem bezpieczeństwa leku, a czas stosowania ograniczony do okresów zaostrzeń choroby. Przez pewien czas duże nadzieje na bezpieczeństwo terapii wiązano z koksybami, które cechowały się dużym bezpieczeństwem terapii w zakresie przewodu pokarmowego. Okazało się jednak, że leki z tej grupy, a zwłaszcza rofekoksyb, zwiększają ryzyko powikłań zatorowo-zakrzepowych, zwłaszcza zawału mięśnia sercowego i udaru mózgu, więc zostały wycofane z lecznictwa.
Istotną zasadą terapii NLPZ jest też niestosowanie 2 leków z tej samej grupy terapeutycznej, gdyż wtedy poważnie zwiększa się ryzyko powikłań. W przypadku braku możliwości opanowania bólu opisanymi dotychczas metodami, dopuszczalne i uzasadnione jest włączenie do terapii przeciwbólowej tramadolu, a w przypadku jego nieskuteczności lub działań niepożądanych – opioidów.
W farmakoterapii stosowane są też grupy leków, których skuteczność w badaniach naukowych nie została dotychczas potwierdzona[23]. Są to SYSADOA. Niektóre jednak prace wskazują na skuteczność tych leków[24]. W niektórych przypadkach skuteczne mogą się okazać leki „poprawiające jakość chrząstki”, takie jak siarczan glukozaminy i siarczan chondroityny. Dotychczas nie udowodniono jednak, że hamują one postęp choroby zwyrodnieniowej (u niektórych pacjentów mogą natomiast zmniejszyć dolegliwości związane z chorobą zwyrodnieniową). W przypadku znacznego nasilenia objawów lekarz może zaproponować punkcję stawu oraz podanie leku bezpośrednio do jego wnętrza (zależnie od sytuacji steroidu lub kwasu hialuronowego) – takie podanie leku może znacznie zmniejszyć objawy choroby zwyrodnieniowej na dłuższy czas[potrzebny przypis].
Leczenie miejscowe edytuj
Leczenie miejscowe opiera się na stosowaniu glikokortykosteroidów w postaci wstrzyknięcia dostawowego. Wskazaniem do tego typu terapii jest silny zespół bólowy stawu, z obecnością wysięku w jamie stawowej. Leczenie to powoduje jedynie krótkotrwałą poprawę, a regularne iniekcje dostawowe mogą doprowadzić do zniszczenia stawu. Inną alternatywą jest zastosowanie miejscowych NLPZ w postaci maści czy hydrożelu. Przewagą tej drugiej postaci farmaceutycznej nad pierwszą jest jej konsystencja umożliwiająca łatwą, naskórną aplikację leku w miejscach z bolesnymi zmianami chorobowymi[potrzebny przypis]. Jednymi z częściej badanych NLPZ, ze względu na swoje korzystne w terapii przezskórnej właściwości, są ketoprofen, diklofenak, naproksen. Leczenie stosowanymi miejscowo NLPZ jest preferowane zwłaszcza w przypadkach umiarkowanych dolegliwości, kiedy tylko pojedyncze stawy są objęte procesem chorobowym. Przy tym ryzyko objawów niepożądanych jest tutaj niższe niż przy stosowaniu doustnych NLPZ, a koncentracja podawanego przezskórnie leku w zmienionej zapalnie chrząstce stawowej, pochewkach ścięgnistych i kaletkach maziowych – od kilku do kilkunastu razy wyższa[potrzebny przypis].
Leczenie operacyjne edytuj
Zastosowanie leczenia chirurgicznego rozważa się w przypadku zaawansowanej choroby zwyrodnieniowej, która znacznie ogranicza aktywność życiową, powoduje trudność w opanowaniu bólu i nie odpowiada na inne rodzaje leczenia (najlepiej zanim wystąpią jej późne powikłania, takie jak zanik mięśni lub zniekształcenie stawu). W przypadku choroby zwyrodnieniowej kolana lub biodra najczęściej zastępuje się chory staw sztuczną protezą (tzw. endoprotezoplastyka, aloplastyka stawu). Wydaje się, że jedyną rewolucyjną metodą leczenia choroby zwyrodnieniowej stawów jest leczenie operacyjne. Wprowadzenie tej metody leczniczej umożliwiło powrót do aktywności wielu chorym, skazanym poprzednio jedynie na ból i niemożność samodzielnego poruszania się. Leczenie operacyjne oparte jest głównie na wszczepianiu, po uprzednim usunięciu nasad kostnych, endoprotez wykonanych ze stopów metali. Wskazaniem do wszczepienia endoprotezy jest uporczywy ból oraz znaczne upośledzenie sprawności ruchowej stawu. Leczenie operacyjne polegające na wszczepieniu endoprotezy przynosi znaczne lub całkowite ustąpienie bólu i poprawę komfortu życia. Leczenie operacyjne choroby zwyrodnieniowej stawów jest domeną ortopedii. Wykonywane w uprzednich latach zabiegi operacyjne, takie jak patellektomia czy artrodeza są obecnie wykonywane sporadycznie. Usunięcie rzepki lub części kości[potrzebny przypis] w celu poprawy budowy stawu co prawda mogą eliminować ból, ale całkowicie znoszą ruchomość stawu (dotyczy to głównie nadgarstka, stawu skokowego i stawów palców).
Leczenie dietą edytuj
Stwierdzono korzystny wpływ spożycia nasion sezamu, zmniejszający dolegliwości reumatyczne[25].
Klasyfikacja ICD10 edytuj
| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: M15 | Zwyrodnienie wielostawowe |
| ICD-10: M16 | Koksartroza [choroba zwyrodnieniowa stawu biodrowego] |
| ICD-10: M17 | Gonartroza [choroba zwyrodnieniowa stawu kolanowego] |
| ICD-10: M18 | Choroba zwyrodnieniowa pierwszego stawu nadgarstkowo-śródręcznego |
| ICD-10: M19 | Inne zwyrodnienia stawów |
| ICD-10: M47 | Zmiany zwyrodnieniowe kręgosłupa |
Przypisy edytuj
- ↑ Reumatologia kliniczna pod red. Ireny Zimmermann-Górskiej. Wydawnictwo Lekarskie PZWL 2008. ISBN 978-83-200-3155-3.
- ↑ Danuta Grodzka, Choroba zwyrodnieniowa stawów, „Primum non nocere” 1/2004. bil.org.pl. [zarchiwizowane z tego adresu (2008-09-20)].. Dostęp 2009-03-29.
- ↑ Ewa Stanisławska-Biernat, Anna Filipowicz-Sosnowska, Leczenie choroby zwyrodnieniowej stawów, Przew Lek 11/2004, s. 62–70 Dostęp 2009-03-29, wymaga logowania.
- ↑ Tamże.
- ↑ a b c Yelin E. The economics of osteoarthritis in: Brandt K.D., Doherty M., Lohmander L.S., Osteoarthritis – Oxford University Press. 2003.
- ↑ Emedicine.com Dostęp 2009-03-29.
- ↑ Classification of osteoarthritisHealthwise Dostęp 2009-03-29.
- ↑ Guh D.P., Zhang W., Bansback N., Amarsi Z., Birmingham C.L., Anis A.H., The incidence of co-morbidities related to obesity and overweight: A systematic review and meta-analysis, BMC Public Health. 2009 Mar 25;9(1):88 Dostęp 2009-03-30.
- ↑ Ryder J.J., Garrison K., Song F. et al. Genetic associations in peripheral joint osteoarthritis and spinal degenerative disease: a systemic review, Ann Rheum Dis 2008, nr 67, s. 584–591.
- ↑ Geokoop R.J., Gussekloo J., Dirkse V. et al. Ten percent of individuals do not develop osteoarthritis at very old age. „Ann Rheum Dis” 2007, nr 66 (Suppl. II), s. 498.
- ↑ Malemud C.J., Islam N., Haqqi T.M., Pathophysiological mechanisms in osteoarthritis lead to novel therapeutic strategies, Cells Tissues Organs. 2003;174(1-2):34-48. Dostęp 2009-03-31.
- ↑ Dane zgodne z pozycją bibliograficzną.
- ↑ Fernandes J.C., Martel-Pelletier J., Pelletier J.P., The role of cytokines in osteoarthritis pathophysiology, Biorheology. 2002;39(1-2):237-46. Dostęp 2009-03-31.
- ↑ R. Lane Smith, M.C. Trindade, T. Ikenoue, M. Mohtai i inni. Effects of shear stress on articular chondrocyte metabolism. „Biorheology”. 37 (1–2), s. 95–107, 2000. PMID: 10912182.
- ↑ J. Monfort, N. Garcia-Giralt, M.J. López-Armada, J.C. Monllau i inni. Decreased metalloproteinase production as a response to mechanical pressure in human cartilage: a mechanism for homeostatic regulation. „Arthritis Res Ther”. 8 (5), s. R149, 2006. DOI: 10.1186/ar2042. PMID: 16972994.
- ↑ Aleksandra Tuchocka-Piotrowska’; Możliwości farmakoterapii w chorobie zwyrodnieniowej stawów,.Przew Lek 2007; 3: 60–71 Dostęp po zalogowaniu. 30.03.2009.
- ↑ Kawasaki M., Hasegawa Y., Kondo S., Iwata H.,; Concentration and localization of YKL-40 in hip joint diseases, J Rheumatol. 2001 Feb;28(2):341-5 Dostęp 2009-03-30.
- ↑ Ivanović S., Rackov L.P., Vojvodić D., Vučetić D.; Human cartilage glycoprotein 39-biomarker of joint damage in knee osteoarthritis.Int Orthop. 2009 Mar 24. Dostęp 2009-03-30.
- ↑ Huebner J.L., Johnson K.A., Kraus V.B., Terkeltaub R.A.,; Transglutaminase 2 is a marker of chondrocyte hypertrophy and osteoarthritis severity in the Hartley guinea pig model of knee OA.Osteoarthritis Cartilage. 2009 Mar 24. Dostęp 2009-03-31.
- ↑ Di Cesare P.E., Abramson S.B., Pathogenesis of osteoarthritis. In: Harris E.D., Budd R.C., Firestein G.S., Genovese M.C., Sergent J.S., Ruddy S., Sledge C.B. (Eds.), Kelley’s Textbook of Rheumatology, Elsevier Saunders, 2005; 7th ed., 1493-1513Di Cesare P.E., Abramson S.B., Pathogenesis of osteoarthritis. In: Harris E.D., Budd R.C., Firestein G.S., Genovese M.C., Sergent J.S., Ruddy S., Sledge C.B. (Eds.), Kelley’s Textbook of Rheumatology, Elsevier Saunders, 2005; 7th ed., 1493 -1513.
- ↑ Leszek Szczepański, Leczenie zachowawcze choroby zwyrodnieniowej stawu biodrowego (pdf). Unipahrm.pl. unipharm.pl. [zarchiwizowane z tego adresu (2009-06-12)].. Dostęp 2014-01-12.
- ↑ Towheed T., Maxwell L., Judd M., Catton M., Hochberg M.C., Wells G.A., Acetaminophen for osteoarthritis, The Cochrane Collaboration. Dostęp 2009-03-31.
- ↑ Wiele powszechnie wykorzystywanych metod leczenia choroby zwyrodnieniowej stawów nie ma naukowego poparcia. Strona Stowarzyszenia na Rzecz Dobrej Praktyki Badań Klinicznych w Polsce. Dostęp 2014-01-12.
- ↑ E. Stanisławska-Biernat, A. Filipowicz-Sosnowska; Zastosowanie siarczanu glukozaminy w leczeniu choroby zwyrodnieniowej stawów. Dostęp 2009-03-31.
- ↑ Bina Eftekhar Sadat i inni, Effects of sesame seed supplementation on clinical signs and symptoms in patients with knee osteoarthritis, „International Journal of Rheumatic Diseases”, 16 (5), 2013, s. 578–582, DOI: 10.1111/1756-185X.12133 [dostęp 2024-03-24] (ang.).
Bibliografia edytuj
- J. Istrati, M. Trzęsiorowski, J. Dobrogowski, Zespoły bólowe narządu ruchu. Choroba zwyrodnieniowa stawów: leczenie – stan wiedzy na rok 2012, „Terapia” 20/2012, s. 43–49.
- Ból w chorobach stawów, W. Tłustochowicz (red.), Poznań 2010, Termedia Wydawnictwa Medyczne.
- E. Stanisławska-Biernat, Społeczne i ekonomiczne aspekty choroby zwyrodnieniowej stawów, „Polskie Archiwum Medycyny Wewnętrznej”, 2008, nr 118, s. 50–53.
- Reumatologia kliniczna. Irena Zimmermann-Górska (red.). Warszawa: Wydawnictwo Lekarskie PZWL, 2008. ISBN 978-83-200-3155-3.
- I. Zimmermann-Górska, Choroba zwyrodnieniowa stawów – nowe spojrzenie? Osteoarthritis – a new sight?, „Medycyna Praktyczna” 9/2004, s. 158–164.
Linki zewnętrzne edytuj
- Choroba zwyrodnieniowa stawów lek. Zofia Guła, dr med. Mariusz Korkosz; informacje dla pacjentów na stronach Medycyny Praktycznej